Plus de 2 millions de français souffrent de dénutrition en France aujourd’hui et seulement 1 million d’entre eux sont pris en charge. Face aux conséquences lourdes sur l’autonomie et la mortalité, la dénutrition, maladie dite « silencieuse », est un enjeu de santé publique.
Il est nécessaire pour les autorités et le corps médical, comme pour tout citoyen, de prendre conscience de ce fléau pour en assumer la prévention et une meilleure prise en charge.
Dénutrition : définition et chiffres
Selon la définition de la SFNEP, la Société Francophone de Nutrition Clinique et Métabolisme, il y a dénutrition lorsque les apports énergétiques ou protéiques d’un malade ou d’une personne fragile sont insuffisants pour répondre aux besoins de son organisme.
En pratique, une personne dénutrie possède un Indice de Masse Corporel (IMC) inférieur aux courbes définies de normalité et/ou, sa perte de poids involontaire dépasse les 5% en un mois ou les 10% en 6 mois.
Quelques chiffres :
- 2 millions de personnes sont affectées par la dénutrition
- La moitié seulement est prise en charge
- Elle touche 50% personnes âgées hospitalisées, 25% des aînés en perte d’autonomie et 40% des malades d’Alzheimer
- La dénutrition participe à la dégradation de l’état du patient et peut multiplier le risque de mortalité par 4
A noter qu’avec l’augmentation du vieillissement de la population, la problématique de la dénutrition risque fortement de prendre de l’ampleur dans les prochaines années.
Lire aussi : La dénutrition chez les seniors serait due à une hormone
Les conséquences de la dénutrition
La dénutrition entraîne nécessairement une perte de poids et de la fonte musculaire qui impactent la qualité de vie des patients et augmentent la fréquence/durée des hospitalisations, entraînant progressivement les patients vers la dépendance.
Les répercussions de la dénutrition peuvent être d’ordre :
- clinique : affaiblissement du système immunitaire, diminution de la masse et de la force musculaire, atteintes neurologiques ;
- général : diminution de la qualité de vie, augmentation de la fragilité, la morbidité et la mortalité ;
- social : augmentation du nombre ou de la durée des arrêts de travail, augmentation des coûts de prise en charge des pathologies.
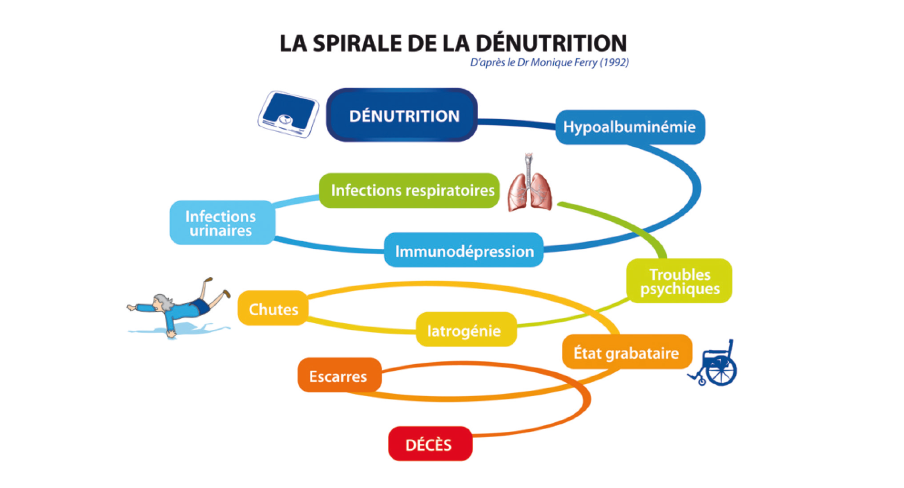
Dénutrition : des difficultés à dépister la maladie
De nos jours, les difficultés du dépistage de la dénutrition résident dans la méconnaissance de la maladie, dans son statut de maladie souvent « silencieuse » et dans les contraintes budgétaires associées. Dans ce contexte, le Collectif de lutte contre la dénutrition explique que « la prévention et le dépistage précoce doivent devenir une priorité qui passera indéniablement par une évolution des comportements et la mobilisation de la société civile ».

La connaissance des situations à risque permet d’être « alerte » sur un risque de dénutrition et d’y remédier. Même si l’âge est l’un des facteurs prédominants d’un début de carence nutritionnelle, la maladie peut aussi constituer le point d’ancrage d’une dénutrition.
Quand s’installe une diminution des apports nutritionnels chez une personne âgée, le risque de dénutrition est à contrôler, d’autant plus que les situations à risque se multiplient chez les seniors et qu’un grand nombre de situations ou de facteurs peuvent constituer des signes d’alertes.
Troubles pouvant amener les patients âgés vers un état de dénutrition
– Troubles Psycho-socio-environnementaux : Isolement social, Deuil, Difficultés financières, Maltraitance, Hospitalisation, Changement des habitudes de vie, Entrée en institution
– Troubles bucco-dentaires : Troubles de la mastication, Mauvais état dentaire, Appareillage mal adapté, Sécheresse de la bouche, Candidose oro-pharyngée, Dysgueusie (troubles du goût)
– Régimes restrictifs : Sans sel, Amaigrissant, Diabétique, Hypocholestérolémiant, Sans résidu au long cours
– Syndromes démentiels et autres troubles neurologiques : Maladie Alzheimer, Autres démences, Syndrome confusionnel, Troubles de la vigilance, Syndrome Parkinsonien
– Affections aigues et pathologies chroniques : douleur, pathologie infectieuse, fracture entraînant une impotence fonctionnelle, intervention chirurgicale, constipation sévère, escarres
– Traitements médicamenteux au long cours : polymédication, médicaments entraînant une sécheresse de la bouche, dysgueusie, troubles digestifs…
– Troubles de la dégutition : pathologie ORL, pathologie neurologique dégénérative ou vasculaire
– Dépendance pour les actes de la vie quotidienne : dépendance pour l’alimentation, dépendance pour la mobilité
– Troubles psychiatriques : syndromes dépressifs, troubles du comportement
Dénutrition : les modalités de dépistage
Un dépistage systématique précoce permettrait une meilleure prise en charge des patients dénutris. Chez toute personne âgée, la fréquence de dépistage préconisée est :
- annuelle en ville ;
- mensuelle pour une personne en institution ;
- systématique à chaque hospitalisation.
Chez la personne âgée à risque de dénutrition, la surveillance doit être plus fréquente, en fonction de l’état clinique et de l’importance du risque.
Améliorer la prise en charge de la maladie grâce au pharmacien
Quand la prise alimentaire orale est possible mais insuffisante, la prise en charge diététique est la première étape de traitement de la dénutrition. La précocité de sa mise en place, dès les premiers signes de dénutrition, améliore son efficacité. Il peut également s’agir de prescription de compléments nutritionnels oraux. Dans tous les cas, le rôle du pharmacien est primordial.

En milieu urbain, comme en milieu rural, les pharmacies françaises sont les commerces les plus en phase avec la répartition de la population, et les pharmaciens sont de plus en plus considérés comme les professionnels de santé de premier recours.
De par sa proximité, le pharmacien connaît, en général, les traitements chroniques, la situation familiale voire financière de ses patients. Sa bonne connaissance des traitements lui assure une parfaite crédibilité, ce qui crée une relation de confiance patient-pharmacien.
Lire aussi : La « Silver Food » ou comment adapter l’alimentation aux besoins des seniors
Cet article a été publié par la Rédaction le



